Consecuencias de la Inmovilidad
ESCARAS o úlceras por presión
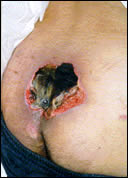
El problema de las úlceras por presión es importante no sólo por sus factores causantes, sino también porque se ha constatado su influencia como agravante de otros procesos, aumentando la mortalidad y morbilidad, empeorando la calidad de vida, prolongando el tiempo de hospitalización de los enfermos y aumentando los costos de salud. Y sobre todo es un problema importante porque la prevención es altamente eficaz. Se entiende por "úlcera" una solución de continuidad con pérdida de sustancia de cualquier superficie epitelial (cutánea o mucosa) del organismo, que tiene escasa tendencia a curar de forma espontánea y con facilidad se extiende en superficie y profundidad.
Las úlceras por presión o escaras son heridas que aparecen en la piel que cubre las prominencias óseas al soportar una presión externa, debidas a una presión continuada sobre estas prominencias que interfiere con la buena circulación sanguínea y nutrición de los tejidos, evolucionando hacia la necrosis y ulceración de los mismos. También puede ser debida a una presión interna, por extrema delgadez de la piel y sean las prominencias y relieves óseos los que motiven la solución de continuidad.
Etapas del desarrollo de las escaras:
Las etapas en la formación de úlceras por presión dependen del compromiso de las distintas capas de tejidos:
1º Etapa: Enrojecimiento de la piel que desaparece con la presión.
2º Etapa: Enrojecimiento, edema e induración de la piel y los tejidos subyacentes. En ocasiones vesículas epidérmicas y/o descamación.
3º Etapa: Necrosis de la piel con exposición de tejido graso.
4º Etapa: Necrosis de,la piel y grasa.
5º Etapa: La necrosis se extiende hasta el músculo.
6º Etapa: Destrucción ósea desde incipiente hasta avanzada. Posibilidad de osteomielitis, artritis séptica, fractura patológica y septicemia.
Etiología: El problema aparece en pacientes que soportan presión continua de las prominencias óseas (sacro, isquion, trocánteres mayores, maléolos, talones, etc.. dependiendo de la posición del enfermo) sobre planos duros. La intensidad y duración de la presión ejercida son los factores desencadenantes principales, pero existe además otra serie de factores que favorecen la aparición del problema y que es útil conocer desde el punto de vista de la prevención, los cuidados del paciente mientras está inmovilizado y el tratamiento cuando el problema se ha presentado.
1. FACTORES DEL PACIENTE
Movilidad del paciente: Puesto que la causa de las úlceras por presión es el trauma prolongado sobre una misma zona, cuanta menor capacidad tenga el paciente para cambiar su posición, mayor probabilidad existe de que aparezca el problema. La atrofia muscular derivada de la inmovilidad reduce el almohadillado y predispone a la úlcera.
Percepción de los estímulos dolorosos: Por la misma razón, la insensibilidad al dolor favorece la aparición de úlceras por no provocar una respuesta de cambio postural. Los enfermos con lesión en la vías nerviosas conductoras de la sensibilidad, o con características psicológicas particulares (ensimismados, deprimidos) tiene un mayor riesgo de presentar úlceras por presión.
Obesidad: En principio, los tejidos del obeso dispersan el peso sobre una superficie mayor. Sin embargo, el riego sanguíneo de los tejidos y, en consecuencia, su nutrición y oxigenación son deficientes, lo que a su vez favorece la aparición del problema.
Delgadez: Cuando el almohadillado de grasa y músculo entre las prominencias óseas y la piel es escaso, el peso del cuerpo se concentra sobre ellas provocando el problema. Además, una delgadez extrema suele denotar un déficit nutritivo importante; con los déficits proteicos el organismo pierde la materia prima para regenerar los tejidos dañados y el problema se acelera. Los déficits de vitaminas C y B y zinc también pueden ocasionar este tipo de problemas.
Edemas: La acumulación de líquido en los tejidos intersticiales, tanto si es de origen nutricional (déficit proteico) como por otro tipo de patología, reduce la oxigenación y nutrición de los tejidos, favoreciendo la lesión.
Elasticidad y Compresibilidad de los tejidos: Los tejidos de los ancianos son poco elásticos y se comprimen con facilidad, suspendiendo el riego sanguíneo de la zona afectada por la presión. La deshidratación contribuye por este mecanismo a la aparición de úlceras.
Riego Sanguíneo: Durante la ancianidad, los vasos capilares sufren unos cambios normales que reducen la irrigación sanguínea en la piel. El problema se agrava si existe patología vascular sobreañadida o procesos con alteraciones vasculares y de la microcirculación (diabetes por ejemplo), favorecen la aparición de úlceras por presión.
Los trastornos sistémicos Estos en general, y las infecciones en particular predisponen al trauma por presión al aumentar las necesidades nutritivas de las células y las pérdidas de líquidos, lesionar la circulación y, en ocasiones, reducir el ingreso nutricional.
FACTORES EXTERNOS
Duración de la presión: La microcirculación se ocluye con facilidad con presiones leves. Por ello, a la hora de producir lesión, tiene más importancia la duración de la presión que su intensidad: es menos perjudicial una presión importante de corta duración, que presiones leves mantenidas en el tiempo.
Posición o postura inadecuada: El grado de presión sobre las prominencias óseas se modifica fácilmente con la posición. La presión sobre las tuberosidades del isquion es mayor al permanecer sentado con los pies sostenidos que cuando estos cuelgan libres, pues en esta última el peso se distribuye a lo largo de toda la cara posterior de los muslos. La presión sobre la zona sacra y las fuerzas de desgarramiento sobre los tejidos de esta zona son mayores cuanto mayor es la elevación de la cabecera de la cama.
Vestidos y ropas de cama: Las ropas rasposas y arrugadas contribuyen a concentrar la presión en ciertas zonas. La posibilidad de que las ropas se arruguen es mayor a mayor número de capas.
Los cuerpos extraños y partículas entre la ropa son igualmente perjudiciales.
Humedad: La humedad contribuye a la maceración de la piel, más cuando proviene de líquidos irritantes como el sudor, la orina o las heces. Es primordial una adecuada higiene para la prevención y tratamiento de las úlceras por presión.
MEDIDAS PREVENTIVAS.
Todos los pacientes que van a estar inmovilizados durante algún tiempo deben recibir una serie de cuidados cuyo objetivo principal es evitar la aparición y progresión de las úlceras por presión. Estos cuidados son:
1º Atenuar la presión de las zonas sensibles mediante distintos dispositivos:Cama flotación total (cama de agua). Colchones de aire de presión alterna. Colchones de espuma en forma de huevera. Colchones de gel de silicona. Protectores de talón. Soportes para los pies. Cojines antiescaras flotantes y de aire o silicona. Piel de cordero o equivalente sintético.
2º. Procurar posiciones adecuadas, que eviten las presiones prolongadas en una misma zona sobre la piel.
3º. Cambiar frecuentemente la posición. En paciente encamados como máximo cada dos horas, y en silla de ruedas cada 10-15 minutos. Instruir a los pacientes sobre su necesidad y el método para hacerlo por sí mismos.
4º. Mantener la limpieza y sequedad de las ropas con cambios frecuentes de la ropa de cama, utilizando sábanas suaves, limpias y sin arrugas, cuerpos extraños o partículas. Utilizar los dispositivos adecuados de control de la incontinencia, si existe.
5º. La higiene debe ser diaria con agua y jabón neutro (PH5) para eliminar todo el resto de sudor y secreciones, que favorecen la proliferación microbiana. El jabón neutro realiza una acción detersiva eliminando por arrastre mecánico los restos de sudor y secreciones, así como la flora cutánea transitoria, mantiene el equilibrio de sus factores hídricos y restituye a la epidermis su manto ácido. El objetivo es limpiar sin alterar el PH ácido superficial de la piel sin privarla de su emulsión natural (ácidos grasos) para mantener íntegra su función de defensa frente al ambiente exterior.
6º. Evitar la sedación excesiva y recomendar actividad. Tratar cualquier problema psicológico que favorezca la apatía e inmovilidad.
7º. Nutrición adecuada, evitando la obesidad y la delgadez excesivas, así como los déficits vitamínicos y proteicos. La dieta debe ser rica en proteínas, calcio y vitamina C.
8º. Tratamiento de todas las enfermedades intercurrentes, extremando los cuidados cuando se produce fiebre y sudoración.
9º. Ingesta adecuada de líquidos (nunca menos de 1.500 c.c.).
10º. Activar la circulación:
Fricciones: Friccionar con alcohol alcanforado las regiones más propensas para conseguir una vasodilatación que facilite la afluencia de sangre. El alcanfor tiene una acción rubefaciente y ligeramente analgésica. La piel no debe estar excesivamente seca pues puede erosionarse permitiendo la entrada de bacterias. Se pueden aplicar cremas hidratantes o emolientes (lanolina). Tampoco debe estar húmeda, pues con el tiempo se maceraría e irritaría.
Masajes: La finalidad de los mismos es la activación de la circulación en los tejidos, favorecer la relajación y lograr el bienestar. Se realizarán con movimientos circulares, lentos de manera delicada pero firme; cada sesión ha de durar un mínimo de 10 minutos usando para ello una pomada grasa o alcohol. Emplearemos la mano moviendo la piel y tejido celular subcutáneo sobre la prominencia ósea que está debajo. Cuando se cambie de posición el masaje se debe realizar sobre las zonas que el enfermo ha estado apoyado y donde la presión ha causado estancamiento sanguíneo.
Tipos de masaje Rozamiento: en espalda. Amasado: en talones, maleolos, codos y región sacra. Despegue: en región sacra.
CURACIONES DE LAS ESCARAS POR PRESIÓN
A.- Colocar al paciente en la posición correcta para disponer de una posición cómoda y un buen campo para proceder.
B.- Calzarse guantes estériles y disponer mesa de instrumental de curación estéril.
C.- Limpiar la zona con solución salina, solución de ácido acético, solución de Dakin al 50%.
D.- Lavado de la escara con abundante suero fisiológico y solución jabonosa antiséptica.
E.- Desbridar y cortar a tijera o bisturí las zonas necróticas de la úlcera hasta que sus bordes sangren, lo que es señal de que se ha llegado a tejido vivo, no necrótico.
F.- Respetar el tejido de granulación que crece en algunas zonas de la escara; este tejido es la mejor señal de la potencialidad cicatrizadora de la úlcera.
G.- Tomar cultivos para determinar el tipo de microorganismo.
H.- Untar con soluciones antisépticas que no deberán ser nunca irritantes. El uso de medicamentos tópicos, por ejemplo la colagenasa, que disuelve los tejidos muertos y exudados purulentos sin afectar al tejido granuloso y que es eficaz cuando se emplea la hidroterapia. Si la herida está infectada se administra crema antibacteriana.
I.- Acondicionar al paciente de modo que su posición evite la compresión de la zona ulcerada, realizado acciones que prevean la aparición en otros sectores de apoyo.
J.- La intervención quirúrgica, es indispensable cuando los tejidos no cicatrizan espontáneamente, estén infectados interiormente o no drenen. Se utiliza tejido sano que es injertado. La intervención se lleva a cabo cuando el paciente presenta un buen estado general, comprobándose que esté libre de infección.
Abordaje psicológico
Hay que hacer participar a la familia en el tratamiento de Enfermería: Educando en los cuidados. enseñarles acerca de la higiene, cambios posturales. Deben comprender la naturaleza (el porqué del deterioro de la piel), explicarles lo que ha pasado. Ayudarle (familia-enfermo) a adaptarse a la situación, animar a que comuniquen sus sentimientos y actitudes. El medio ambiente debe estar tranquilo y cómodo. Mantener una continuidad en los cuidados de Enfermería, intentando que sea el mismo personal, sin cambios.
Otros métodos
Fisioterapia Pasiva.
Se realiza en enfermos inconscientes o paralizados para ayudar al mantenimiento de una buena irrigación de los tejidos.
Espuma adhesiva (Reston)
De células abiertas de poliuretano, se emplea para proteger áreas que soportan una mayor presión. De la pieza se recortan los trozos a la medida a la zona a proteger y se adhiere a la piel, colocándola de forma piramidal. Se utiliza en maléolos, talones y codos. Deben cambiarse a diario. No las usaremos en zonas erosionadas o necrosadas.
Funda Tubular (Precortada o guarnecida con espuma)
Para proteger los talones o codos, de textura de punto tubular de algodón. Evita la compresión prolongada: favoreciendo la libre circulación sanguínea, previniendo la ulceración y evitando la progresión de las úlceras preexistentes. Reduce el tiempo de presión: facilitando la labor del personal sanitario a la hora de efectuar cambios posturales frecuentes. Redistribuye la presión: que no se ejerce en un solo punto sino que se reparte por una mayor superficie. Acelera el proceso de cicatrización.
Mullipel (piel de cordero o felpa)
Forrada de poliester, puede cubrir toda la superficie de la cama. La parte de lana debe colocarse hacia arriba pues es más eficaz en contacto con la piel. El vello denso proporciona una superficie elástica y adaptable que produce una dispersión del peso; permite la circulación de aire y la evaporación, evita la fricción, absorbe la humedad y se mantiene limpia. La piel artificial también proporciona buenos resultados. Su funcionamiento es similar al natural.
Colchón antiescaras
Existen multitud de tipos; su función es disminuir la presión de las zonas de apoyo, estando indicado en enfermos inmovilizados que además pueden presentar: Hipertermia (sudoración). Incontinencia Vesical (y/o fecal). Alteraciones del Riego Sanguíneo. Alteraciones del Aparato Locomotor (fracturas). Problemas Neurológicos.
Tipos de colchón antiescaras:
A.- Aire Son de cloruro de polivinilo, material flexible, blanco o transparente, poseen unos conductos que se inflan, de forma alternativa cada dos o tres minutos, con un compresor que funciona conectado a la red eléctrica. Esto evita que la presión sea constante sobre las mismas partes del cuerpo, alivia la presión capilar y mejora el riego sanguíneo.
B.- Agua Son de material plástico con agua caliente a 37ºpara conseguir una eficaz terapéutica de flotación, de acuerdo al peso del paciente, evitando al mismo tiempo, la sensación de frío (al no disminuir la temperatura corporal).
C.-Espuma Formados por tres módulos de espuma, cortado en 48 bloques (total 144 bloques). Se colocan sobre el colchón ordinario. De gran resistencia al formol y alcohol de 900 y se esterilizan en autoclave. Los colchones de aire y de agua (los antiguos) conviene protegerlos con talco antes de guardarlos. Actualmente los plásticos son mejores y no es preciso usar talco. Se limpian con agua y jabón pudiendo esterilizarse con óxido de etileno.
Ventajas de los colchones antiescaras: La alternancia en el inflado. La presión en los puntos de apoyo. Mejora el riego sanguíneo. Favorece la curación de las lesiones por presión. Proporciona comodidad al paciente. Se adaptan bien a la cama. Permiten realizar cambios posturales.
Inconvenientes de los colchones antiescaras:
Los obesos comprimen las celdas de aire inutilizando el colchón. Si las sábanas bajeras no son de tamaño adecuado se corre el riesgo de deslizamiento de las mismas. Los colchones de aire y de agua, al ser de material plástico, deben cuidarse especialmente del contacto con materiales puntiagudos y cigarrillos, pues existe el peligro de fugas, roturas, etc. Si no hay fluido eléctrico el compresor deja de funcionar.
Recomendaciones en el uso de colchones antiescaras:
Control periódico del funcionamiento. Observar la flotación colocando la mano, sin aplicar presión, por debajo de la zona más pesada del paciente e intentando notar la base el colchón. El uso del colchón antiescaras no es un elemento sustitutivo de los cambios posturales, fisioterapia, etc..
Camas especiales
Se utilizan para conseguir una redistribución automática frecuente y regular, mediante presión corporal alternante. Mediante un motor la cama gira desde la posición horizontal hacia un lado u otro en un ángulo de 45º, y así el peso del paciente se inclina primero hacia un lateral y después hacia el otro, durante un período determinado y de modo continuo. Algunas camas están dotadas de pórtico de suspensión, con empuñadura de tracción y poleas. Otro tipo es la cama giratoria que consta de dos superficies, de descanso suspendida en un fuerte bastidor. Una de esta superficies está prevista para la posición en decúbito supino y la otra para la posición inversa, mediante un giro de 180º.
Medios Terapéuticos Físicos:
Sirven para activar la circulación y exudación. Airear la herida y luz solar. Rayos ultravioleta e infrarrojos que actúan a nivel de la piel y tejido celular subcutáneo. Se utiliza en la fase de granulación con exposición durante veinte minutos a una distancia de 45-50 cms del paciente.
Ultrasonidos. Laser (siempre cuando no haya infección sobreañadida).
Miel pura
Sustituye a las pomadas para estimular el tejido de granulación. La miel contienen ácido fórmico, inhibina y germicida (antibiótico natural) que impide la proliferación bacteriana.
Harina de maíz
Aplicada directamente en la úlcera, no hay necesidad de hacer limpieza ya que va desprendiendo los esfacelos necrosados, dejando una superficie limpia de granulación. Hay que limpiar a fondo en cada cura con suero fisiológico. Quizá por efectos similares a la miel no se infecta y va cicatrizando limpiamente.
Mercurocromo
Secante y desinfectante. Es preferible a la violeta de genciana, pues esta con su color oscuro enmascara la úlcera.
Oxígeno (a baja presión)
Con su aplicación 3/4 veces al día y 12-15 litros por minuto acelera la cicatrización.
Apósitos Vasihesive, Confeel
Se presentan en forma de pasta, gránulos y apósitos. Es semioclusivo, con una acción farmacológica emulgente y dispersante de las partículas de carboximetilcelulosa sódica, absorbe el exudado, evita el crecimiento bacteriano al desarrollar la respuesta antiinfecciosa de los mecanismos naturales del huésped. Alivia el dolor y favorece la cicatrización al proteger el tejido de agranulación y los bordes de la úlcera por el gel que se forma. No es recomendable en las muy necrosadas o profundas. Evita, en definitiva, el problema (de reacción de mastocitos y macrófagos) las bacterias resistentes. Hay que tener claro que se debe limpiar la herida antes de su uso e insistir en la movilización.
Avances en Estudio:
A.- Colágeno Dérmico Bovino. Tras su inyección (en suspensión) forma un entramado de fibras, blando y cohesivo y es colonizado por células de tejido conjuntivo restaurado en el preexistente.
B.- Estimulación Eléctrica. Se asocia a la fisioterapia. Mediante un estimulador eléctrico funcionante, que proporciona corriente continua de baja intensidad, bien con un dispositivo placebo que proporciona descargas.
C.- Factores de crecimiento. Mediante derivados de plaquetas.
¿POR QUE LAS ESCARAS?
Dr. Roberto Atala Castellanos (Especalista de I Grado en Ortopedia y Traumatología)
Dr. Roberto Alvarez Domínguez (Especalista de I Grado en Ortopedia y Traumatología)
Dr. José Pascual García (Especialista de I Grado en Medicina Física y Rehabilitación)
Lugares más comunes para la aparición de escaras
INTRODUCCION
Habitualmente se piensa que una úlcera de decúbito sólo debe aparecer en enfermos con trastornos tróficos muy intensos; sería perfectamente comprensible esta situación en las afecciones del sistema nervioso, tanto central como periférico, que afecten la información centrípeta, o que el enfermo tenga trastornada su conciencia, lo que impida su automovilización en el lecho o en su silla de ruedas; pero esto no siempre es así.
¿Por qué un paciente con fractura de cadera presenta úlceras de decúbito?, pues en este enfermo no tienen por qué coincidir lesiones del sistema nervioso; sin embargo, no es infrecuente que encontremos esta situación cuya solución resulta muy difícil, a veces imposible, y el paciente fallece poco tiempo después. Generalmente, las fracturas de cadera ocurren en ancianos cuyo deterioro intelectual los hace aceptar fácilmente su invalidez; habitualmente antes de la fractura ya estos ancianos presentan estigmas muy propios de la senectud, como la abulia, la tendencia a la inactividad, poca participación social, así como estancias prolongadas en un sillón en la cama donde dormitando pasan la mayor parte del tiempo, hasta que se acuerdan de él porque hay que comer o bañarse.
¿Qué sucede entonces cuando este anciano se fractura la cadera? Comienza el gran problema, pues resulta más cómodo que el viejo esté tranquilo en un lugar para que los demás puedan hacer sus quehaceres; esto lleva implícito que la otra extremidad inferior que no está fracturada, al no ser utilizada en forma adecuada, se debilite y se haga incompetente para sostener el cuerpo del anciano, lo que crea un círculo vicioso: "No se para, se debilita, se debilita, no se para"; por tanto, termina postrado, con rigideces articulares y, como resultado de lo prolongado de una posición, se comprimen las partes blandas que recubren la región sacra, trocánter mayor del fémur e isquion.
El anciano, como parte de su proceso involutivo normal, presenta disminución del tono y trofismo de su sistema osteomioarticular, lo que explica que un tejido que hasta ese momento no era insensible comience a serlo por isquemia de decúbito prolongado, punto de partida para la futura escara, y luego
úlcera de decúbito.
ANATOMIA DE LA PIEL
La piel, como pared externa del organismo, defensora de alteraciones químicas, físicas y bacterianas mediante reacciones bioquímicas y fisiológicas, mantiene el medio interior del organismo, apoyada en sus tres capas constitutivas, una, superior externa, epidermis, otra, intermedia, la dermis y la interna o profunda, hipodermis; anexadas a ellas se hallan los folículos pilosos, las glándulas sudoríparas y cebáceas, los vasos sanguíneos, arterias y venas, linfáticos y terminaciones nerviosas, dadas por corpúsculos sensoriales, y las uñas.
Su irrigación sanguínea depende de la existencia de dos arcos arteriales situados, el primero, en la unión dermoepidérmica, formada por arterias de mediano calibre provenientes de la circulación profunda con vasos rectos perpendiculares a la epidermis que forman el arco arterial superficial. De éste parten pequeñas arteriolas capilares que al nivel del vértice de la papila dérmica originan el sistema venoso de retorno, el cual desemboca finalmente en la circulación venosa profunda.
El segundo arco se halla situado a nivel de la dermis. Su inervación se realiza por múltiples terminaciones nerviosas que penetran en el tejido celular subcutáneo y corren paralelas a la superficie cutánea, acompañado de receptores dérmicos.
FISIOLOGIA DE LA PIEL
Cada persona nace con el tipo de piel que lo acompañará durante toda la vida, determinado por factores genéticos hereditarios familiares o raciales, que responden de determinada forma ante los diferentes estímulos a que se halla expuesta.
FUNCIONES DE LA PIEL
1. Aislamiento de las estructuras corporales del medio exterior.
2. Protección de las estructuras corporales contra las agresiones externas de origen físico, químico o biológico.
3. Participa en la regulación de la temperatura y de la producción de anticuerpos.
4. Participa en el metabolismo de determinadas sustancias, como el ergosterol, que se transforma en vitamina D por la acción de la luz
solar.
5. Eliminación sudoral y sebácea, que mantiene húmeda y elástica la superficie cutánea. Las escaras y las úlceras de decúbito son tan antiguas como el surgimiento de la medicina; constituía una lesión típica del parapléjico o cuadripléjico.
Como teoría de su surgimiento se plantean:
* Falta del aporte sanguíneo
* Déficit alimentario
* Como resultante de destrucciones nerviosas
* Otros la relacionan en la existencia de presión y otras enfermedades asociadas. Aparecen en pacientes débiles que requieren de un encamamiento prolongado, durante el cual no se prevén todas estas ondicionales
anteriormente expuestas. ¿Es posible la realización de la profilaxis?.
En nuestras manos está la aplicación de un tratamiento general y local adecuado, la indicación de un tratamiento dietético rico en proteínas, la movilización precoz de todos los pacientes, independientemente de la edad y la enfermedad de base, así como el cumplimiento de las medidas higiénico-sanitarias.
PATOGENIA
Partiendo de la presión sostenida sobre el tejido y la existencia de causas accesorias (isquemia local), provocan una pérdida de sustancia de los tegumentos, piel y tejido celular subcutáneo. Unido a ello está la inmovilidad de los pacientes en períodos prolongados sobre zonas
anatómicas prominentes. Son las más frecuentes las trocantéricas, isquiá-ticas, sacras y calcáneas, con afectación de la sensibilidad cutánea, la fricción de las partes blandas, la hipoproteinemia. Son estos elementos los fundamentales como factores patogénicos más directamente responsables en el origen de las escaras y las úlceras de decúbito.
ANATOMIA PATOLOGICA
Puede resumirse de la forma siguiente:
1. Isquemia por compresión.
2. Endarteritis local y progresiva.
3. Necrosis profunda responsable de la formación de una escara.
4. Ulcera acompañada de una infección secundaria.
5. Presencia de tejido de granulación exuberante.
6. Proliferación epitelial.
7. Retracción cicatrizal con ulceración persistente.
El surgimiento de la escara o la ulceración se manifiesta clínicamente en diferentes fases o etapas:
A. Fase de eritema o flictena.
B. Fase de necrosis o escara.
C. Fase de ulceración y granulación
D. Fase ulcerocicratizal.
Los síntomas son muy escasos y relacionados con trastornos cutáneos, con sensibilidad muy afectada y con inhibición de las reacciones de defensa normales. Dolores siempre raros. Presencia de exudado o supuraciones. Olor desagradable. Hemorragia eventual a partir del tejido de granulación. Proceso inflamatorio agudo. Síntomas relacionados con el grado variable del deterioro del enfermo postrado.
COMPLICACIONES DE LAS ULCERAS
Son muchas y variadas, dadas unas por la propia pérdida de los tegumentos; otras, dependen de su localización; las más frecuentes son:
1. Infecciones de partes blandas en forma de celulitis o abscesos.
2. Procesos infecciosos óseos.
3. Cuadros artríticos.
4. Luxaciones y fracturas.
5. Tromboflebitis.
Cómo prevenir las úlceras de presión.
Además de un equipo médico y de enfermeras permanentemente atentas y conscientes de sus responsabilidades, enfrascados en una lucha constante por evitar la presión continuada, se recomienda:
1. Cambios periódicos de posición del enfermo en un período de tiempo no mayor de dos horas.
2. Vigilancia de la zona cutánea de apoyo diariamente, con aseo de la zona y aplicación de masaje.
3. Reducción de la presión local con almohadones y colchones especiales.
4. Vigilancia y control de la nutrición del enfermo.
TRATAMIENTO
Existen dos tipos básicos de tratamiento: el conservador, basado en la aplicación de medicamentos y en la cicatrización espontánea, y el tratamiento quirúrgico, el cual persigue como objetivo:
1. Reconstruir las pérdidas de sustancias más o menos extensas.
2. Eliminar las superficies óseas causantes de la compresión.
3. Dar un almohadillado de tejidos blandos y de piel para crear una zona resistente a futuras compresiones.
Para la aplicación de este tratamiento se requieren medidas preoperatorias, que consisten en:
1. Disciplinar al enfermo y a los familiares.
2. Realizar frecuentes curas (dos veces al día).
3. Procurar una buena higiene cutánea.
4. Régimen dietético rico en vitaminas y proteínas.
5. Antibioticoterapia dos o tres días previos a la intervención propuesta.
TECNICAS OPERATORIAS.
Son varios los colgajos cutáneos a realizar, en dependencia de su extensión, localización y la calidad
de la piel circundante a la úlcera:
1. Colgajo de deslizamiento, para úlceras pequeñas.
2. Colgajo de rotación simple, para úlceras sacras.
3. Colgajo doble de rotación, para úlceras sacras.
4. Colgajo o transposición, para úlceras trocantéricas.
5. Colgajo bipediculado de transposiciones, para úlceras trocantéricas y sacras.
6. Grandes colgajos de rotación transposición del muslo, para úlceras isquiáticas y trocantéricas.
7. Colgajos biológicos neurovasculares.
CUIDADOS POSOPERATORIOS.
1. Aplicación de apósitos bien almohadillados con una presión ligeramente comprensiva, prefe-
rentemente con una venda elástica.
2. Cambiar de posición al enfermo, rigurosamente cada dos horas, y en un colchón especial.
3. La higiene cutánea debe ser cuidadosa y disciplinada.
4. Uso de antibióticos de acuerdo con su antibiograma.
5. Alimentación rica en proteínas y vitaminas.
6. Institución precoz del tratamiento complementario rehabilitatorio.
COMPLICACIONES POSOPERATORIAS.
Las más frecuentes son:
1. Hematoma o seroma
2. Infecciones
3. Dehiscencia de la sutura.
4. Presencia de fístulas.
Formas especiales de úlceras de presión:
Las que se ven con una evolución rápida en los pacientes que presentan coma tóxico y surgen en cualquier punto del revestimiento cutáneo aun sin relieve óseo, que desencadenan una necrosis masiva. Otras de las úlceras de presión son las provocadas por los aparatos enyesados a nivel de una prominencia ósea. Nuestra exposición no pretende abarcar todo lo existente actualmente acerca de la úlcera de decúbito, sino simplemente dar una idea general sobre ello; ahora bien, sí queremos destacar que las úlceras puedan prevenirse en la mayor parte de los casos y su verdadero tratamiento es el preventivo, pues una vez que aparezca, por la causa que sea, la cura de esta afección, aunque no imposible, es muy difícil y compleja, lo que entorpece la evolución de las enfermedades que concomiten con ella, y siempre ensombrece el pronóstico.
BIBLIOGRAFIA
1. Baptista Fernández, AM. Boleo-Tome J, Duarte Cardoza A. Ulceras de presión En: Coiffman F. Texto
de Cirugía Plástica, Reconstrucción y Estética.T 2 Ciudad de la Habana: Editorial Científico-Técnica,
(Edición Revolucionaria) 1986 :1278-86.).
2. Coiffman F. Anatomía de la piel. En: Texto de Cirugía Plástica, Reconstrucción y Estética. T 1 Ciudad
de la Habana: Editorial Científico-Técnica, (Edición Revolucionaria). 1986:18-25.
3. Goldbke H. Cirugía Plástica y Reconstructiva. Madrid: Toray, S.A., 1966; T 1: 1, 32.
4. Herald Griffith B. Ulceras pre compresión En: Grabb WC, Smith JW. Cirugía Plástica. T 2 Ciudad de la
Habana: Editorial Científico-Técnica, (Edición Revolucionaria ) 1986:803-809.
5. Mir y Mir L. Técnicas generales en Cirugía Plástica. T 1 Madrid: Fontalva 1982:71.
6. Mir y Mir L, Bernard Clavina G. Técnicas generales en Cirugía Plástica. Ciudad de la Habana: Editorial
Científico-Técnica, (Edición Revolucionaria). 1986:233.
7. Wallace H. Fundamentos de la Cirugía Plástica y Reconstructiva. T 1, EE.UU: Williams-Wilkins
1981:12,79-83.
REVISIONES BIBLIOGRAFICAS HOSPITAL GENERAL DOCENTE
"DR. AGOSTINHO NETO"
GUANTANAMO
Otras notas

Como siempre ocurre en estas circunstancias, los sectores más castigados resultan ser los denominados vulnerables, a los que los ordenamientos jurídicos estatales e internacionales le aplican un sistema...

Desde hace mucho tiempo se reconoce el efecto terapéutico de las zooterapias para complementar el tratamiento de distintas discapacidades. La Equinoterapia es una de las formas más completas, puesto que brinda estimulación en diversas...
Una de las primeras relaciones entre cuerpo y aprendizaje se constituye en el encuentro tónico-emocional entre el bebé y su mamá. El psicomotricista especializado en terapia psicomotriz intenta favorecer una armonía tónico-emocional y ejercer una...


